1) съмнение за инфекция на ЦНС, особено менингит (основно показание)
2) автоимунно заболяване на ЦНС
3) Метаболитно заболяване на ЦНС, особено левкодистрофия
4) някои невропатии
5) съмнение за субарахноидален кръвоизлив, непотвърдено от КТ
6) други заболявания на ЦНС, когато изследването на CSF може да бъде полезно за диагностика, напр. напр. неопластичен менингит
7) трябва да се прилага контрастно вещество през гръбначния канал.
1) интратекално приложение на лекарства: антибиотици за лечение на инфекция на ЦНС, цитостатици в случай на злокачествен тумор на ЦНС, анестетици
2) аварийно отстраняване на определено количество CSF с цел понижаване на налягането му (напр. При хидроцефалия).
1. Абсолютно: оток или мозъчен тумор (особено в инферопостиорното пространство на черепа).
2. Относително: инфекция на кожата и тъканите на мястото на пункцията, дефекти в развитието на гръбначния стълб и гръбначния мозък (напр. Дисрафия), нарушения на кървенето (INR> 1,5 или aPTT> 2 × ГГН или КТ на мозъка).
1. Синдром след пункция
1) Главоболие: обикновено леко, появява се през 24-48 часа след пункцията, по-често във фронталната или тилната област. Акцентира се в изправено положение и намалява в декубита. Тя може да бъде придружена от гадене, повръщане, виене на свят, шум в ушите, зрителни нарушения и менингеални симптоми. Спонтанно отшумява в рамките на един ден (понякога след няколко седмици). Предотвратяване: използвайте атравматична игла, пробийте с по-фина игла (напр. 22 G вместо 18 G), насочете режещия край на иглата със скоса към страната на колоната (така че влакната на твърдата мозъчна обвивка да не се режат, но разделени). Престоят по-дълго в декубитуса не предотвратява главоболието. Лечение: почивка в леглото, перорални аналгетици (парацетамол, парацетамол с кофеин, опиоиди, в случай на персистиращи симптоми, автоложен кръвен пластир; не използвайте НСПВС или лекарства, които нарушават функцията на тромбоцитите).
2) Болки в гърба на мястото на пункцията.
3) Радикуларна болка: излъчва се основно в долните крайници; ако се появи по време на поставянето на иглата, това означава дразнене на нервния корен (тогава иглата трябва да се изтегли и посоката на пробиване да се промени).
2. Други (редки): пареза на долните крайници (причинена от епидурален хематом; обикновено при пациенти, получаващи антикоагулантно лечение малко преди или след пункция); инвагинация на малките мозъчни сливици към foramen magnum (при пациенти с мозъчен оток, тумор или тежък субарахноидален кръвоизлив; води до смърт); субарахноидален и субдурален кръвоизлив; нараняване на връзките на гръбначния стълб или вертебралната надкостница; инфекциозен спондилит; остро гнойно възпаление на прешлените, абсцес, епидермоиден тумор.
Подготовка на пациента
1. Получете информираното съгласие на пациента, ако е в съзнание.
две. Оценете броя на тромбоцитите в кръвта, INR, aPTT, в случай на промени те трябва да бъдат коригирани. Ако пациентът получи антикоагулантни лекарства, прекратете приложението им → Глава. 2.34, таблица 34-7.
3. Изключете ендокраниалната хипертония (мозъчен оток или тумор) чрез изследване на фундуса (потърсете оток на оптичния диск и конгестивен оптичен диск) или CT, което трябва да се извърши при следните обстоятелства: имунодефицити, предишни заболявания на ЦНС, скорошни кризи, епилепсия, оток зрителния диск, променено ниво на съзнание, симптоми или признаци на неврологичен фокус.
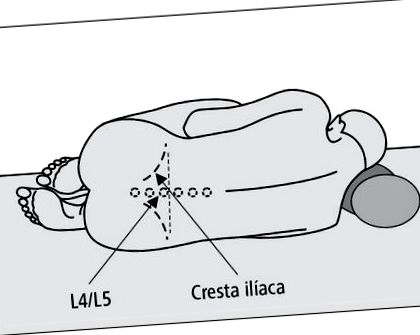
4. Поставете пациента в странично положение, близо до ръба на хирургичната маса, с гръб към лицето, извършващо пункцията; коленете свити към корема, главата в максимално огъване към коленете (→ фиг. 13-1). Избягвайте хиперфлексията на гръбначния стълб, така че цялата му дължина да е в една и съща равнина; линия на гърба и раменете в равнината, перпендикулярна на опорната повърхност.
Място на пункция
Междупрешленно пространство, по-добре между остистите процеси на L4 и L5 или L3 и L4, никога по-високо от пространството L2-L3, в средната линия, която свързва краищата на остистите израстъци на прешлените или леко странично спрямо него. Линията, свързваща точките, разположени в горната част на илиачните гребени, пресича гръбначния стълб на нивото на остистия процес на L4 прешлен (→ Фиг. 13-1).
1. Оборудване за подготовка на оперативното поле → глава. 25.2 и по избор за инфилтрационна анестезия → Глава. 25.3.
две. Стерилна игла за еднократна употреба с 22 G или 20 G стилет, обикновено 8,75 cm дълъг (поради по-ниския риск от главоболие след пункция, се препоръчва да се използва по-модерен атравматичен, например тип Sprotte или Whitacre вместо традиционното рязане тип Quincke игла). Могат да се използват и игли с по-малък диаметър, поставени от по-къса игла с по-голям диаметър (наречена водач).
3. Апарат за измерване на налягането в ликвора .
4. Стерилни епруветки.
1. Подгответе оперативното поле → глава. 25.2. Ако е необходимо, анестезирайте кожата и подкожната тъкан на местно ниво, напр. напр. с крем EMLA или чрез инфилтрация с 1% разтвор на лидокаин → гл. 25.3 (не е необходимо при пациенти в безсъзнание).
две. Поставете бавно иглата на стилета, насочвайки я наклонено цефаладно към пъпа. Насочете скоса на режещата игла нагоре (към страната на колоната). Перфорацията на жълтия лигамент и дура се възприема като преодоляване на съпротивлението, придружено от „пукнатина“ (при възрастни субдуралното пространство е на дълбочина 4-7 см). След като преодолеете съпротивлението на твърдата мозъчна обвивка, премахнете стилета. Капки CSF трябва да започнат да излизат от иглата. Ако пациентът е в съзнание, препоръчайте му да отпусне долните крайници (намалете флексията в тазобедрената става). Ако CSF не тече, прикрепете отново стилета и леко натиснете иглата или я завъртете около оста 90 °, след което отново махнете стилета. Не използвайте сила, за да преодолеете съпротивлението на иглата. Причината за липсата на CSF поток може да бъде фактът, че иглата е преминала през субарахноидалното пространство. Кървава течност означава, че по време на пункцията е настъпила травма на вената в гръбначния канал; В този случай CSF често се изчиства за кратко време и ако това не се случи, пробийте пространството над него.
3. За да измервате точно налягането (не винаги е необходимо), хванете иглата с едната ръка и свържете измервателното устройство с другата (нормална стойност 7–15 [2 O; обикновено съответства на скоростта на потока от CSF от 20 -60 капки/мин; резултатът е надежден, ако пациентът лежи тихо и спокойно).
Четири. След вземане на налягане, вземете проби от CSF в стерилни епруветки за необходимите изследвания (обикновено 3-5 ml; с изключение на мозъчния оток макс. 40 ml).
5. След получаване на CSF, плъзнете стилета през иглата, изтеглете иглата и поставете стерилна превръзка върху кожата.
След процедурата
Пациентът трябва да остане за
1 час в плоско положение.
таблици и фигури
Фиг. 13-1. Правилно позициониране на пациента по време на лумбална пункция и очертаване на дисковото пространство L4/L5
Таблица 34-7. Препоръчително антикоагулантно лечение след имплантиране на стентове интракоронарни при пациенти с предсърдно мъждене при умерен или висок риск от тромбоемболични усложнения (изискващи лечение с перорален антикоагулант)
Нисък риск от кървене до
Следващо поколение BMS или DES (за предпочитане) b
1-ви месец: тройна c терапия с AO d, e + ASA 75-100 mg/d + клопидогрел 75 mg/d + гастропротекция f
След това до 12 месеца: AO d + 1 антитромбоцитно лекарство (ASA 75-100 mg/d или клопидогрел 75 mg/d)
Хронично: AO d, g самостоятелно
Остър коронарен синдром
Следващо поколение BMS или DES (за предпочитане) b
6 месеца: тройна терапия с AO d, e + ASA 75-100 mg/d + клопидогрел 75 mg/d + гастропротекция f
След това до 12 месеца: AO d + 1 антитромбоцитно лекарство (ASA 75-100 mg/d или клопидогрел 75 mg/d)
Хронично: AO d, g самостоятелно
Висок риск от кървене a
Ново поколение BMS или DES
1-ви месец: тройна c терапия с AO d, e + ASA 75-100 mg/d + клопидогрел 75 mg/d + гастропротекция f
След това до 6 месеца: AO d + 1 антитромбоцитно лекарство (ASA 75-100 mg/d или клопидогрел 75 mg/d)
Хронично: AO d, g самостоятелно
Остър коронарен синдром
Ново поколение BMS/DES
1-ви месец: тройна терапия с AO d, e + ASA 75-100 mg/d + клопидогрел 75 mg/d + гастропротекция f
След това до 12 месеца: AO d + 1 антитромбоцитно лекарство (ASA 75-100 mg/d или клопидогрел 75 mg/d)
Хронично: AO d сам
a В сравнение с риска от остър коронарен синдром или тромбоза на стента .
b DES от ново поколение (с еверолимус или зотаролимус) са предпочитани пред BMS (в случаите на нисък риск от кървене).
c Помислете за двойна терапия (OC + ASA или клопидогрел). При пациенти с анамнеза за ОКС, особено в случаите без стент .
e NOACs трябва да се прилагат при по-ниски дози: дабигатран 100 mg 2 × d, ривароксабан при 20 mg дози 1 × d или 15 mg 1 × d (ако креатининовият клирънс е 30-49 ml/min), апиксабан 5 mg 2 × d 2,5 mg 2 × d (ако са изпълнени ≥2 от критериите, изброени по-долу: възраст ≥80 години, телесна маса ≤60 kg, серумна концентрация на креатинин ≥1.5 mg/dl [133 µmol/l]), особено при пациенти с висок риск на кървене.
Ако се използва VKA, INR 2.0-2.5 трябва да се поддържа и NOAC да се прилага в по-ниска доза: дабигатран 110 mg 2 × d, ривароксабан 15 mg 1 × d.
g При пациенти с висок риск от коронарни инциденти (характеристики, свързани с високия риск от рецидив на исхемични инциденти при пациенти, подложени на PCI: анамнеза за тромбоза в стент въпреки адекватна антитромбоцитна терапия, стентиране на последната патентна коронарна артерия, дисеминирано многосъдово заболяване, особено при пациенти с диабет, RCT [т.е. стентове за креатининов клирънс, инвазивно лечение на ≥3 стеноза, изходно място на артериалния клон с 2 стента, обща дължина на стент > 60 mm, лечение на хронична обща оклузия), може да се има предвид двойна терапия (OC + ASA или клопидогрел).
ASA - ацетилсалицилова киселина, OC - орален антикоагулант, VKA - антагонист на витамин К, BMS - метален стент, DES - покрит стент (елуиращ лекарството), CKD - хронично бъбречно заболяване, PPI - инхибитор на протонната помпа, PCI - коронарна интервенция перкутанна, NOAC - не-VKA перорален антикоагулант
Съгласно насоките на ESC 2016 и 2017, модифицирани.
- Промиване на стомаха - Диагностични и терапевтични процедури - Вътрешни болести въз основа
- Polymyalgia rheumatica - Ревматични заболявания - Болести - Вътрешни болести на основата
- Оталгия - Симптоми - Вътрешна медицина, основана на доказателства
- Остеопороза - Ревматични заболявания - Болести - Вътрешна медицина, основана на доказателства
- Нова класификация и усложнения на затлъстяването - Ръководства и новини - Вътрешни болести въз основа